Wettlauf mit der Zeit: Weltweit suchen Forscher nach einem Impfstoff gegen das Coronavirus SARS-CoV-2. Doch welcher Ansatz dabei den besten Erfolg verspricht, ist noch unklar. Am weitesten fortgeschritten sind neuartige mRNA-Impfstoffe, die die Zellen dazu bringen, das immunstimulierende Virenantigen selbst zu erzeugen. Eine erste Studie ist gerade in den USA angelaufen. Allerdings ist dieser Vakzinentyp noch völlig ungetestet.
Klar ist: Gegen den aktuellen Ausbruch des Coronavirus SARS-CoV-2 wird jeder Impfstoff zu spät kommen. Denn bis eine Vakzine alle Tests durchlaufen hat, dauert es selbst bei beschleunigtem Verfahren mehrere Monate bis ein Jahr. Für die Behandlung akuter Covid-19-Fälle setzen Mediziner daher eher auf antivirale Mittel wie das bereits in China, den USA und auch bei uns in Deutschland getestete Remdesivir.
Die Suche nach einem Impfstoff
Mediziner gehen jedoch davon aus, dass sich die Pandemie ohne einen Impfstoff gegen das Coronavirus wohl nicht dauerhaft stoppen lässt. Denn bisher gibt es keine Anzeichen dafür, dass SARS-CoV-2 in der wärmeren Jahreszeit von selbst abklingen wird. Und selbst wenn dies der Fall sein sollte, ist die Wahrscheinlichkeit hoch, dass die Infektionen im Herbst dann wieder zunehmen – ähnlich wie bei Grippe und Co.
Deshalb arbeiten Forscherteams weltweit an der Entwicklung einer Vakzine gegen SARS-CoV-2. Sie soll das körpereigene Immunsystem vor einer Infektion dazu befähigen, den Erreger zu erkennen und eine Abwehr gegen ihn aufzubauen. Im Falle des Coronavirus setzen aktuelle Strategien vor allem Proteine aus der Virenhülle und das für die Bindung an die menschlichen Zellen nötige Spike-Protein als „Virus-Erkennungsmerkmal“ – fachsprachlich Antigen – ein.
Klassischer Ansatz: Trägerviren mit Corona-Proteinen
Allerdings: Die Art, wie das Immunsystem diese Vorab-Information über das Virus erhält, ist bei den zurzeit getesteten Impfstoff-Kandidaten unterschiedlich. Im klassischen Ansatz enthält eine Vakzine typischerweise abgetötete Viren, virale Proteine oder auch harmlose Viren mit aufgepflanzten Corona-Hüllproteinen als Antigen. Sie lösen dann die Immunreaktion und die Bildung von Antikörpern direkt aus. Diese Impfstrategie wird bei den meisten klassischen Schutzimpfungen eingesetzt, beispielsweise gegen die saisonale Grippe oder Masern.
Aktuell nutzen mehrere Teams und Unternehmen diesen Ansatz. Ausgangspunkt sind dabei meist bereits entwickelte Impfstoffe gegen Influenza, SARS, MERS-CoV oder das Infektiöse-Bronchitis-Virus (IBV). Mittels Gentechnik werden deren Trägerviren so abgewandelt, dass sie nun Hüll- oder Bindungsproteine von SARS-CoV-2 tragen. Einen solchen Impfstoff entwickeln und testen zurzeit Forscher am Deutschen Zentrum für Infektionsforschung, am israelischen MIGAL-Forschungszentrum, in Großbritannien und auch beim Pharmakonzern Janssen in den USA.
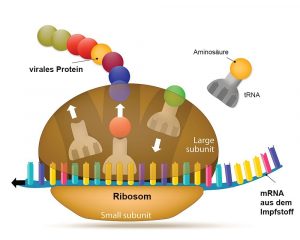
mRNA-Vakzine: Der Körper macht das Antigen selbst
Als schnellere Lösung gilt allerdings die neue mRNA-Technologie. Bei dieser enthält der Impfstoff nicht das Antigen selbst, sondern nur die Bauanleitung dafür – in Form einer Boten-RNA. Als Basis für die mRNA-Sequenz dient das bereits im Januar 2020 von chinesischen Forschern entschlüsselte und veröffentlichte Erbgut von SARS-CoV-2. Die in der Vakzine enthaltene mRNA wird von den Zellen aufgenommen und in den Ribosomen, den Proteinfabriken der Zelle, ausgelesen. Diese produzieren dann das entsprechende virale Protein oder Proteinstück und setzen es im Körper frei. Dann kann das Immunsystem auf dieses Antigen reagieren und entsprechende Antikörper bilden.
Der Vorteil: Weil der Körper selbst das Antigen produziert und man nicht erst Trägerviren produzieren muss, kann dieser Impfstoff relativ schnell produziert und auch abgewandelt werden. Dieser Ansatz gilt daher als besonders vielversprechend und Impfstoff-Kandidaten nach diesem Prinzip sind bislang am weitesten fortgeschritten. Zu den aktuellen Entwicklern solcher Coronavirus-Vakzine gehören die jüngst von Donald Trump hofierte deutsche Firma CureVac und das US-Unternehmen Moderna.
„Mit unserer einzigartigen mRNA-Technologie können wir die Natur nachahmen und dem Körper die Information bereitstellen, die er benötigt, um gegen das Virus zu kämpfen“, erklärt Mariola Fotin-Mleczek von CureVac. Die Firma testet zurzeit zehn verschiedene Versionen einer mRNA-Vakzine gegen SARS-CoV-2, bei denen vor allem an Hüllen zum Schutz der RNA vor der Aufnahme in die Zellen und an verstärkenden Zusatzstoffen experimentiert wird.
Erste mRNA-Vakzine im klinischen Test
Eine erste klinische Studie mit einem mRNA-Impfstoff gegen SARS-CoV-2 ist gerade in Seattle angelaufen. Die von der US-Firma Moderna entwickelte Vazine mRNA-1273 enthält die Bauanleitung für die Konfiguration des viralen Spike-Proteins, die vor Andocken des Virus an die Zelle vorliegt. Das Mittel wird zurzeit 45 gesunden Probanden in zwei 28 Tage auseinander liegenden Dosen gespritzt. Diese Phase-1-Studie soll zunächst testen, ob die Vakzine verträglich und sicher ist.
„Diese Studie ist der erste Schritt in der Entwicklung einer mRNA-Vakzine gegen SARS-CoV-2 und wir erwarten uns davon wichtige Informationen über die Sicherheit und Immunaktivität“, sagt Tal Saks von Moderna. Sollte sich dieser Impfstoff-Kandidat als verträglich erweisen, könnte dann eine erste Phase-2-Studie mit Covid-Patienten folgen. Nach Angaben von Moderna ist das Unternehmen schon dabei, die dafür nötigen mRNA-Dosen zu produzieren – das kann aber einige Monate dauern.
Unerprobte Technologie
Allerdings: Die mRNA-Technologie ist bisher Neuland – es gibt weltweit noch keinen einzigen zugelassenen Impfstoff nach diesem Wirkprinzip. Erste Erfahrungen gibt es bislang nur aus klinischen Studien, darunter einer Phase-1-Studie von CureVac mit einer mRNA-basierten Tollwut-Vakzine und einer Phase-2-Studie von Moderna gegen das Cytomegalie-Virus. „Es ist wichtig zu betonen, dass wir hier noch am Anfang stehen“, betont auch Moderna.
Um die Entwicklung der Impfstoffe zu beschleunigen, haben die Forscher und Unternehmen momentan die sonst übliche Phase der Tierversuche abgekürzt oder führen sie sogar parallel zu den ersten Studien am Menschen durch. Das soll die Entwicklung einer gegen Covid-19 wirksamen Vakzine bis Jahresende ermöglichen, birgt aber erhebliche Risiken.
Eines davon: Es kann nicht rechtzeitig abgeklärt werden, ob die Vakzine im Falle einer Infektion den Krankheitsverlauf nicht sogar verschlimmert. Dann würden geimpfte Personen sogar schwerer an Covid-19 erkranken als nicht geimpfte. Eine solche Verschlimmerung wurde unter anderem 2004 bei Tests eines SARS-Impfstoffs an Frettchen beobachtet.
Wie lange hält der Immunschutz?
Und noch eine Frage ist ungeklärt: ob und wie gut eine einmal erworbene Immunität gegen SARS-CoV-2 vor einer Neuinfektion schützt. Denn bislang gibt es noch nicht genug Daten von bereits genesenen Covid-19-Patienten. Erste Studien mit Rhesus-Affen in China sprechen zwar dafür, dass eine durchlebte Covid-Erkrankung gegen das Virus schützt. Und auch bei den verwandten Viren SARS und MERS-CoV wurde dies bereits beobachtet.
Doch wie lange dieser durch Antikörper vermittelte Immunschutz anhält, ist offen. So waren Antiköper gegen SARS zwar noch mehrere Jahre lang im Körper von Infizierten nachweisbar, bei MERS-CoV dagegen ebbte diese Immunität schon im Verlauf weniger Monate ab. Ähnlich kurzlebig scheint die Immunantwort auf die eng mit SARS-CoV-2 verwandten Coronaviren zu sein, die schon länger in der menschlichen Bevölkerung kursieren, aber nur milde Erkältungen auslösen, wie Studien zeigen.
Mutiert das Virus?
Ein weiteres Problem könnten künftige Veränderungen des Coronavirus sein: Wenn sich die Struktur der Hüll- oder Bindungsproteine des Erregers durch Mutationen wandeln, könnten jetzt entwickelte Vakzine bei einer nächsten Pandemiewelle ins Leere gehen. Denn die meisten von ihnen nutzen nur das Spike-Protein oder einen Teil davon als Antigen – und sind daher darauf angewiesen, dass diese Strukturen gleichbleiben.
Doch Erfahrungen unter anderem mit der saisonalen Grippe und anderen Viren zeigen, dass solche Hüllproteine nicht gegen Mutationen gefeit sind. Bisher haben vergleichende Genanalysen verschiedener SARS-CoV-2 nur wenige Hinweise auf starke Mutabilität ergeben – das aber heißt nicht, dass das Virus im Laufe der nächsten Monate gleichbleibt. Nach Ansicht einiger Experten könnte es daher wichtig sein, mehrere unterschiedliche Impfstoff-Strategien parallel zu verfolgen.
Alle Informationen rund um die Coronavirus-Pandemie haben wir für Sie in unserem Themenspecial zusammengefasst.
Quellen: Nature, CureVac, Moderna, Science, Verband Forschender Pharmaunternehmen, Chemistry World, Harvard University