„Migräne ist keine psychologische oder psychiatrische Erkrankung, sondern eine, die aus biologischen und physiologischen Veränderungen resultiert.“ Dass diese Aussage von Joel Saper, Migräne-Spezialist am Michigan Head Pain and Neurological Institute stimmt, ist heute unstrittig. Große Uneinigkeit herrscht dagegen über die genauen Mechanismen der Krankheitsentstehung. Was genau bei einer sich bildenden Migräne-Attacke im Kopf geschieht, dazu gibt es mehrere nur in Teilen kombinierbare Erklärungskomplexe.
Gefäßerweiterung als Schmerzauslöser?
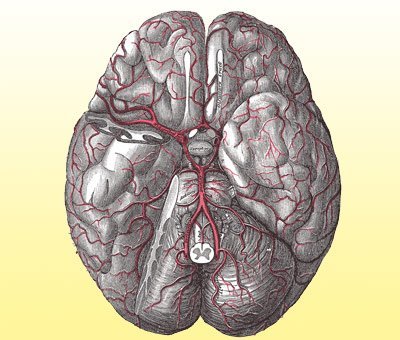
Die so genannte vaskuläre Theorie geht auf den englischen Arzt Thomas Willis zurück. Aus den Aussagen seiner Patienten, die ihre Schmerzen als pochend, pulsierend oder hämmernd beschrieben, schließt er schon im Jahr 1664, dass die Durchblutung des Kopfes eine wichtige Rolle für die Migräne spielen muss. Da das Gehirn selbst vollkommen schmerzunempfindlich ist, die Blutgefäße vor allem in den Hirnhäuten aber geradezu gespickt sind mit Schmerzsensoren, muss der Kopfschmerz seiner Meinung nach von den Adern ausgehen.
Mit dem Aufkommen moderner bildgebender Verfahren bestätigt sich diese Annahme: 1981 weisen dänische Neurologen um Jes Olesen nach, dass sich während der Auraphase eines akuten Migräneanfalls zunächst Gefäße in der Hirnrinde stark erweitern. Dann erfolgt eine Gegenreaktion, die Adern ziehen sich in einer ausbreitenden Welle wieder zusammen. Neuere Studien belegen, dass Nervensignale tatsächlich zu einer Erweiterung der Hirnhautgefäße während eines Migräneanfalls führen. Gleichzeitig werden die Gefäßwände durchlässig für Substanzen, die eine Entzündung im umliegenden Gewebe auslösen.
Eine sich ausbreitende Welle im Gehirn
Aber was genau ist für diese Erweiterung der Gefäße und die Entzündung verantwortlich? Bei der Erforschung dieser Frage erinnern sich einige Wissenschaftler an zwei seit Jahrzehnten in Vergessenheit geratene Arbeiten. Bereits 1941 verfolgt der Neuropsychologe Karl Lashley, selbst Migräniker, den Verlauf seiner visuellen Aura, eines klassischen, sich ausbreitenden Zinnenmusters mit „leerem Bereich“ darin. Er vermutet, dass der leere Bereich auf einen Ausfall oder eine starke Hemmung von Nervenzellen in seiner Sehrinde zurückgeht. Dieser, so schätzt er, breitet sich mit einer Geschwindigkeit von etwa drei Millimeter pro Minute aus. Den flimmernden Rand des gehemmten Bereichs interpretiert er als vorübergehende starke Erregung der Gehirnzellen, bevor sie ausfallen.
Ein paar Jahre später liefert der brasilianische Epilepsieforscher Aristides Leão ohne es zu wissen den Beleg für Lashleys Vermutung: Bei Messungen der Hirnaktivität von Kaninchen entdeckt er eine sich mit drei bis fünf Millimetern pro Minute konzentrisch ausbreitende Welle der Nervenzellhemmung. Ausgehend von einem Punkt beginnen nacheinander die Zellmembranen der Neuronen zu depolarisieren, ihre Ionenbalance wird massiv gestört und im betroffenen Bereich können keine elektrischen Signale mehr übermittelt werden. Die Funktion der Nervenzellen bricht damit nahezu völlig zusammen.

Leão nennt dieses Phänomen cortical spreading depression (CSD) – sich ausbreitende Depression der Hirnrindenaktivität. Als Migräneforscher nach Jahrzehnten seine Studie ausgraben, fällt ihnen schnell auf, dass die von Leão beobachtete Ausbreitungswelle einen ähnlichen Verlauf hat wie die Durchblutungsveränderungen während eines akuten Migräneanfalls. Und auch die von Lashkey postulierte Parallele zur visuellen Aura passt da ins Bild.
Den endgültigen Beweis für den Zusammenhang der kortikalen Depression mit der Aura-Migräne finden Wissenschaftler 2001 mit Hilfe der neuen Methode der Magnetenzephalografie (MEG). Sie bildet Veränderungen des natürlichen Magnetfelds im Gehirn ab, wie sie unter anderem durch die elektrischen Signale der Nervenzellen entstehen. Weitere Untersuchungen enthüllen kurz darauf, dass die Wiederherstellung der Nervenfunktion dem Gehirn enorme Energie abverlangt, die zu einem Sauerstoffmangel und damit verbunden einer anormalen Erweiterung der Blutgefäße führt. Eine mögliche Erklärung ist damit gefunden.
Botenstoff Serotonin im Verdacht
Doch parallel zu diesen Ergebnissen entwickelt sich noch eine ganz andere Forschungsrichtung: Auch sie hat ihren Ursprung in der Vergangenheit. Bereits im Jahr 1961 stellt der italienische Forscher Federigo Sicuteri fest, dass sich im Blut von Migränikern während einer Attacke besonders viel Serotonin findet. Dieser biochemische Botenstoff beeinflusst unter anderem die Stimmung und den Schlaf-Wach-Rhythmus, aber auch das Schmerzempfinden und die Weite der Gefäße.

Das im Überschuss freigesetzte Serotonin könnte, so die Annahme, zunächst Gefäße im Gehirn verengen und so die neurologischen Symptome während der Aura hervorrufen. Gleichzeitig aber löst der Überschuss einen ebenfalls überschießenden Abbauprozess des Botenstoffs aus. Der daraus resultierende Mangel bewirkt dann die schmerzhafte Weitung der Hirnhautgefäße. Weitere Untersuchungen bestätigen dies. Dieser Zusammenhang könnte beispielsweise erklären, warum bei einigen Frauen die Migräneanfälle mit ihrem Menstruationszyklus gekoppelt sind. Denn das im Laufe des Zyklus schwankende Östrogen beeinflusst auch den Serotoninspiegel.
Am Serotonin setzen auch die heute zur Behandlung der akuten Attacke eingesetzten Triptane an. Diese nur gegen Migräne wirksamen Medikamente ähneln in ihrer chemischen Struktur dem Botenstoff und lagern sich gezielt an den Serotoninrezeptoren der Gefäße an. Dadurch bewirken sie eine Verengung der Adern in der Hirnrinde und wirken so der schmerzhaften Weitung entgegen.
Wie aber passen kortikale Depression und Serotonin zusammen? Und wodurch beide Phänomene ausgelöst? Wie bei einer russischen Puppe scheint das Aufdecken eines Ablauf-Schritts immer jeweils neue Fragen aufzuwerfen.
Nadja Podbregar
Stand: 04.03.2011